MIEUX COMPRENDRE
Équilibre des organes pelviens et prolapsus1
Les organes du bassin de la femme (utérus, vessie et rectum) sont normalement maintenus en place par des ligaments, des fascias et des muscles connus sous le nom de plancher pelvien.
UN PEU DE VOCABULAIRE
Le prolapsus est aussi appelé « descente d’organes », une appellation plus proche de son origine étymologique latine venant de « pro », en avant, et « labi », tomber.

S’il y a une détérioration ou un affaiblissement de ces structures de soutien (étirement excessif ou perte d’élasticité dus aux accouchements ou à l’âge par exemple), les organes pelviens peuvent glisser de leur position naturelle vers le vagin. C’est ce qu’on appelle un : prolapsus des organes pelviens.

Un prolapsus peut parfois être suffisamment significatif pour dépasser du vagin, on parle alors de prolapsus extériorisé. Il s’agit en quelque sorte d’une hernie des organes pelviens dans le vagin.
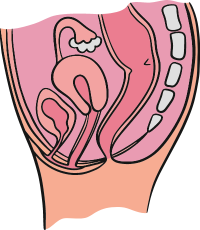
Anatomie normale
En fonction de la détérioration des systèmes de soutien (muscles et ligaments distendus), la « descente d’organes » peut concerner un ou plusieurs organes.
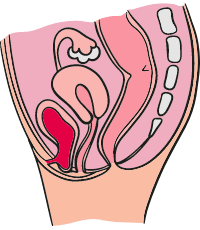
Le cystocèle
(ou prolapsus de la paroi vaginale antérieure)
Lorsque qu’il y a une protrusion de la vessie (descente) dans la paroi vaginale antérieure.
C’est le prolapsus le plus fréquent, représentant 50 % des cas.2
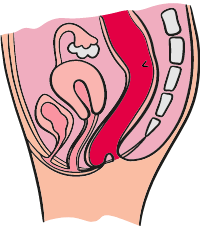
Le rectocèle
(ou prolapsus de la paroi vaginale postérieure)
Lorsque qu’il y a une protrusion du rectum (descente) dans la paroi vaginale postérieure.
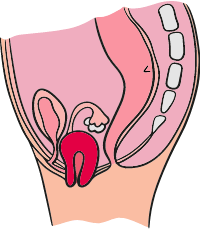
L’hystérocèle
(ou prolapsus utérin)
Lorsque l’utérus descend dans le vagin.
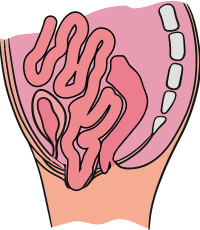
La colpocèle
(ou prolapsus vaginal) :
après hystérectomie.

VOTRE ANATOMIE ET VOTRE PATHOLOGIE
Certains facteurs peuvent augmenter le risque de prolapsus des organes pelviens.
Ils peuvent être liés à une faiblesse ou des dommages liés aux structures de soutien des organes pelviens suite à une grossesse, des accouchements multiples par voie basse, l’obésité, l’âge et le vieillissement ou des facteurs augmentant la pression abdominale comme le port de charges lourdes, la constipation et la toux chroniques…1

Accouchement multiples par voie basse

Vieillissement

Obésité
Le prolapsus est une affection intime souvent mal vécue et pouvant entraîner une atteinte de l’image corporelle.
Et pourtant…
C’est une affection très fréquente.
Cette pathologie touche plus de 30 % des femmes, de tous âges.1
Des solutions efficaces pourront vous être proposées par votre chirurgien.

Quand le prolapsus devient gênant…
La plupart des femmes atteintes de prolapsus des organes pelviens ressentiront une gêne périnéale (sensation de boule) dans le vagin, indolore, pouvant occasionner des troubles urinaires, sexuels et/ou digestifs.
La Haute Autorité de Santé (HAS) recommande de traiter uniquement les prolapsus extériorisés et occasionnant une gêne importante pour la patiente ou lorsque des complications surviennent (par exemple frottements ou infections urinaires itératives).2
En première intention, la prise en charge proposée sera non chirurgicale, avec 3 types de mesures possibles :
- les mesures hygiéno-diététiques,
- la réduction par pessaire (dispositif médical, de forme ronde, cubique ou autre, qui sera introduit dans le vagin pour soutenir les organes et soulager les symptômes du prolapsus),
- la rééducation périnéale.
En deuxième intention, une prise en charge chirurgicale sera proposée si le prolapsus est significatif, avec des symptômes gênants et en cas d’échec ou d’insuffisance de la prise en charge conservatrice non chirurgicale.

VOTRE OPÉRATION
Une prise en charge chirurgicale par promontofixation par voie abdominale vous a été proposée par votre médecin.
Qu’est-ce que la promontofixation ?
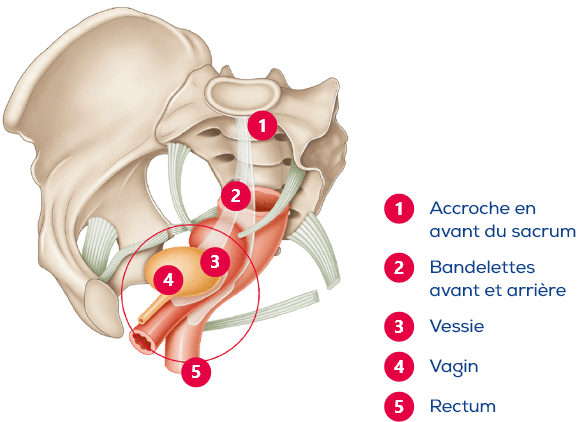
La promontofixation par voie abdominale est l’intervention de référence pour le traitement du prolapsus des organes pelviens.2 La promontofixation permet de pallier la faiblesse des tissus de soutien par la mise en place d’1 ou 2 prothèses, des implants de renfort :
- Une bandelette antérieure (en avant du vagin) entre la vessie et la paroi antérieure du vagin.
- En fonction de vos symptômes, une bandelette postérieure (en arrière du vagin) entre le rectum et la paroi postérieure du vagin.
Les points de fixation de la prothèse sont localisés :
- au promontoire, un ligament très solide situé en avant du sacrum
- à la paroi vaginale
- au col utérin si présent
Cette technique va ainsi renforcer les ligaments et tissus de soutien défaillants et corriger les symptômes gênants du prolapsus.2
Les prothèses sont non résorbables et n’auront pas besoin d’être retirées ni changées au cours de votre vie, sauf en cas de rares complications.2
Les prothèses utilisées par votre chirurgien sont des bandelettes synthétiques en polypropylène de grade médical d’une longueur de 15 à 20 cm.
Ce sont des dispositifs médicaux dont la conformité est régulièrement évaluée par un organisme notifié.
Leur intérêt et leur sécurité sont évalués en France par la Commission Nationale d’Évaluation des Dispositifs Médicaux et des Technologies de Santé de la Haute Autorité de Santé (CNEDMiMTS).
La durée d’hospitalisation est relativement
courte (1 à 2 nuits en général) et dépendra
de votre rétablissement général.
La promontofixation a un taux de succès élevé à long terme, estimé à plus de 80 % en moyenne.3,4 Comme toute méthode chirurgicale, elle comporte des risques opératoires et anesthésiques et de potentielles complications évaluées comme rares (douleurs postopératoires, exposition de l’implant dans le vagin, érosion des tissus avoisinants, risque d’infection..).
Contactez votre chirurgien si vous présentez des symptômes après votre opération (douleurs, saignements, pertes vaginales… ).
Après une promontofixation, il existe un risque de récidive, évalué entre 5 à 25 % selon les durées de suivi. Les complications ou une éventuelle récidive peuvent nécessiter une ré-intervention chirurgicale. Il est recommandé de faire un suivi régulier avec votre chirurgien.2

BANDELETTES POUR LE TRAITEMENT PAR PROMONTOFIXATION DES PROLAPSUS PELVIENS
Les prothèses utilisées par votre chirurgien sont des bandelettes synthétiques en polypropylène de grade médical d’une longueur de 15 à 20 cm.

Ce sont des dispositifs médicaux dont la conformité est régulièrement évaluée par un organisme notifié.
Leur intérêt et leur sécurité sont évalués en France par la Commission Nationale d’Évaluation des Dispositifs Médicaux et des Technologies de Santé de la Haute Autorité de Santé (CNEDMiMTS).
PLUS D’INFOS SUR LA COELIOSCOPIE4

La coelioscopie est une technique chirurgicale mini-invasive qui consiste à pratiquer une ou plusieurs petites incisions dans la paroi abdominale pour accéder aux organes concernés (vessie, utérus, rectum) sous vision de l’endoscope et sans nécessité d’ouverture vaginale.3
Les incisions vont permettre d’introduire une mini-caméra reliée à un écran et les instruments miniaturisés pour réaliser l’intervention.
Pour avoir suffisamment d’espace et une bonne visibilité, le chirurgien devra d’abord gonfler l’abdomen avec un gaz (CO2).

BIEN SE PRÉPARER AVANT L’OPÉRATION4
Dans les 15 à 30 jours qui précèdent :
Votre chirurgien vous recommandera de consulter un médecin anesthésiste.
N’oubliez pas de réaliser toutes les analyses qui vous auront été demandées par votre chirurgien avant l’opération.

La veille :
Suivez le régime prescrit par votre chirurgien.
Effectuez la toilette recommandée par votre médecin ou l’infirmière à la maison.

ADOPTEZ LES BONNES HABITUDES APRÈS L’OPÉRATION5
Prévenez l’excès de poids en adoptant une alimentation saine et équilibrée. Adaptez vos activités physiques et sportives : Limitez le port de charges lourdes et les sports avec efforts intensifs sur les abdominaux. Privilégiez le vélo, la marche, le yoga, le pilâtes ou encore la natation.
Prévenez et traitez la constipation chronique :
Buvez 2L d’eau par jour.
Enrichissez votre alimentation en fibres.
Consultez un nutritionniste si nécessaire.
Prenez soin de vous après l’opération
Soyez vigilante dans le mois qui suit la chirurgie. Vous pourrez reprendre progressivement vos activités professionnelles à partir de la 3ème semaine post-opératoire et les rapports sexuels après 4 semaines en l’absence de gênes, d’inconfort ou de douleur.2
Pour les activités sportives, il est préférable d’attendre 6 à 8 semaines et l’avis du chirurgien lors des consultations à 4 semaines et 1 an post-opératoire.
Il est recommandé de ne pas reprendre les activités sportives et les exercices physiques sans l’accord préalable de votre chirurgien.
Cette page a pour but d’apporter des informations générales sur le prolapsus et son traitement chirurgical. Ces informations peuvent ne pas vous être adaptées.
Nous vous conseillons de toujours demander l’avis de votre chirurgien.
Références :
1.
HAS • Recommander les bonnes pratiques – Prolapsus génital de la femme : Prise en charge thérapeutique (Note de cadrage) – Décembre 2019 – pages 1,
3, 4, 6 et 7.
2.
HAS • Recommander les bonnes pratiques – Prolapsus génital de la femme : Prise en charge thérapeutique (Argumentaire) – Mai 2021 – Pages 7, 50, 55, 65 et 73.
3.
Pizzoferrato A-C. et al. • Medium-term outcomes of laparoscopic sacropexyon symptoms and quality of life. Predictive factorsfor postoperative dissatisfaction. Int Urogynecol J. – 2019 Dec ; 30 (12) : 2085-2092.
4.
Lucot J-P. et al. • Long term outcomes of primary cystocele repair by transvaginal mesh surgery versus laparoscopic meshsacropexy: extended follow up of the PROSPEREmulticentre randomised trial. BJOG. – 2022 Jan ; 129 (1) : 127-137. doi: 10.1111/1471-0528.16847
5.
Wagner et al. 2019 • Promontofixation cœlioscopique : les points clés de la technique chirurgicale. Progrès en Urologie – FMC 2019;29:F74–F83 – Pages 1, 2, 9 et 10.
6.
Site ameli.fr: Comment se déroule une cœlioscopie https://www.ameli.fr/assure/sante/examen/exploration/deroulement-cœlioscopie
7.
Site ameli.fr : prévenir le prolapsus génital : https://www.ameli.fr/assure/sante/themes/prolapsus-genito-urinaire/prevention